Marzo de 2020. Los casos de COVID-19 están proliferando a una velocidad alarmante en la ciudad de Nueva York. Ante la ausencia de imágenes sobre lo que está ocurriendo con los enfermos de COVID-19 en los hospitales, el cineasta Matthew Heineman decide meterse en el ojo del huracán y comienza a documentar la primera ola de la pandemia en la Unidad de Cuidados Intensivos del Centro Médico Judío de Long Island de Nueva York. The First Wave es el primer documental sobre la pandemia de la COVID-19.
No es una película con actores ficticios, es un documental real de lo que se vivió en Nueva York los cuatro primeros meses de la pandemia. Un documental muy duro que refleja el trabajo y dedicación del personal sanitario, su frustración y agotamiento. Ves la muerte de frente, un rastro devastador y de desesperación. The First Wave es un testimonio de la fuerza del espíritu humano donde podemos ver los impactos emocionales y sociales de la pandemia.
No es una “peli de Hollywood”, es un documental de National Geographic. Fue uno de los finalistas del festival de cine científico #LabMeCrazy que organizamos en el Museo de Ciencias Universidad de Navarra, donde tuvimos la oportunidad de verlo y de revivir aquellos meses.
La vida se paró para todos nosotros y todavía, tres años después, siguen sus “efectos colaterales”. Sorprendentemente todavía hay algunos que niegan la pandemia y siguen pensando que todo fue un “montaje” de fuerzas ocultas.
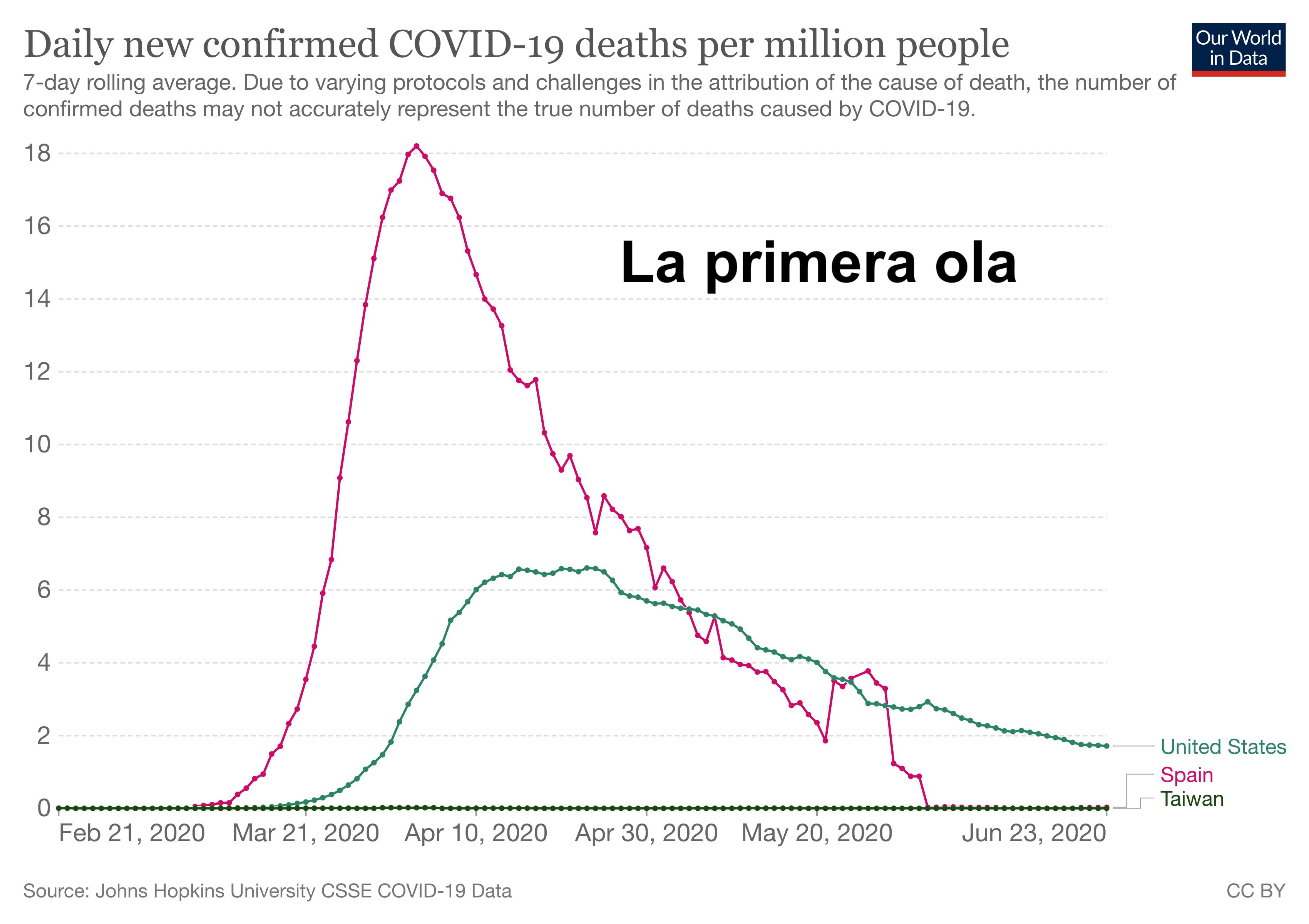
Lo que muestra The First Wave no solo se vivió en Nueva York. Si comparamos la primera ola (los fallecimientos en los primeros meses) en EE.UU. y en España la diferencia es sorprendente. España fue uno de los países con mayor número de casos de fallecimientos por COVID-19, en proporción al número de habitantes. Durante meses, España lideró el número de infectados y de muertes registradas en Europa.
La primera ola de COVID-19: número de muertes por millón entre marzo-junio de 2020 (Fuente: Our World in Data).
En septiembre de 2020 mi buen amigo Juan Ignacio Pérez Iglesias y yo escribimos un artículo titulado COVID-19: diez razones para explicar cómo hemos llegado a esta situación. La falta de liderazgo, la descoordinación, la falta de datos y el equívoco papel de la ciencia, la bronca política, la falta de pedagogía y de transparencia en la comunicación, una respuesta a la crisis lenta seguida de una desescalada apresurada, un sistema de diagnóstico, rastreo y aislamiento insuficiente y, sobre todo, un sistema sanitario muy debilitado, nos llevó a un gran fracaso colectivo y a ser uno de los países en los que la pandemia tuvo mayor impacto, hasta la llegada de las vacunas.
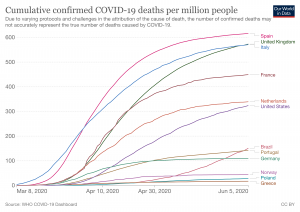
Entre todos los países hubo uno que se libró de aquella primera ola: la isla de Taiwán. Con poco más de 35.000 Km2, una población de más 23 millones de habitantes, una densidad de 668 habitantes/Km2 y a tan solo 130 Km de China, Taiwán solo reportó tasas de 0,3 muertos por COVID-19 por millón de habitantes, una de las cifras más bajas del mundo. Por ejemplo, en agosto 2020 Bélgica tenía tasas de 861 y Reino Unido de 621 muertos por millón.
En España, con más de 47 millones de habitantes, tenemos una densidad de población de 93 habitantes/Km2, siete veces menos que Taiwán. Si comparamos el número de muertos por COVID-19 a lo largo de toda la pandemia, Taiwán ha tenido 18.425 y España 119.618 (datos de https://www.worldometers.info/coronavirus/). Esto supone un acumulado de 800 muertos por millón en Taiwán frente a los 2.545 en España.
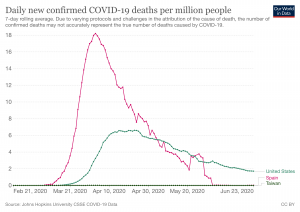
La primera ola en España, Estados Unidos y Taiwán. (Fuente: Our World in Data).
¿Qué hizo Taiwán para resistir aquella primera ola?
Lo más sorprendente es que no llevó a cabo un confinamiento estricto como hicimos en Europa. Taiwán estaba preparada para una pandemia, ya había experimentado la amenaza de pandemia de SARS en 2003. Anunció su primer caso de COVID-19 el 21 de enero de 2020, una mujer de 50 años que regresaba a Taiwán desde la ciudad de Wuhan. La respuesta de las autoridades fue inmediata y contundente: test de diagnóstico a todos los pasajeros provenientes de Wuhan. A partir de mediados de marzo, restricción de la entrada al país de extranjeros, cuarentena (14 días en casa) y control a todos los ciudadanos que venían de países de alto riesgo, distribución y uso de mascarillas en la población, prohibición de reuniones de más de 100 personas en interiores y más de 500 en exteriores. Como en otros países asiáticos, en Taiwán ya existía desde el 2004 esa cultura del uso de la mascarilla en público (aceptación social) y había acceso universal a la misma. Existía una agencia nacional de salud capaz de coordinar de manera eficaz la toma de decisiones y prevenir y controlar este tipo de situaciones de emergencia, con contundencia y rapidez, y sin impedimentos legales. Contaban, además, con un sistema digital de acceso rápido para identificar y aislar los casos. En definitiva, una respuesta rápida y coordinada basada en la detección de casos, control de entrada en el país, métodos efectivos de aislamiento y cuarentena, tecnologías digitales para identificar posibles casos y uso masivo de mascarillas. Sin necesidad de confinamientos, ni restricción de movimientos dentro del país. Esto les ha permitido superar la pandemia sin devastadores efectos económicos y sin otros efectos colaterales como el deterioro en la salud mental de los ciudadanos.
¿Qué hemos aprendido de la pandemia?
Es sorprendente pensar que hace tres años salíamos a los balcones a aplaudir y homenajear a nuestros sanitarios y ahora son ellos los que se manifiestan por toda España para solicitar ayuda. Es indignante que ninguno de nuestros gobernantes (nacionales y autonómicos) hayan abordado una reforma y mejora del sistema sanitario. Esto escribimos en septiembre de 2020:
Los recortes tras la crisis del 2008 debilitaron el sistema de salud. Durante el estado de alarma, el foco se puso en las camas y UCIs hospitalarias. Pero los déficits de personal asistencial han sido palmarios. Es necesario, por lo tanto, reforzar las plantillas del personal sanitario. Es fundamental poner ahora el foco y actuar en salud pública y atención primaria para, de esa forma, reducir el número de las personas que han de ser hospitalizadas.
Especial atención se debería tener también con los servicios de pediatría y geriatría. Todo esto conlleva la necesidad de incorporar más personal y de hacerlo lo antes posible. Un sistema sanitario tensionado al límite tiene consecuencias que van mucho más allá de la propia COVID-19: retrasos en otros diagnósticos y tratamientos, calendarios alterados de vacunación infantil, etc., con el consiguiente reguero de pérdida de salud y de vidas.
Esto quizá sea lo más importante: reforzar el sistema de salud porque en esto nos jugamos la vida.
Más información:
Potential lessons from the Taiwan and New Zealand health responses to the COVID-19 pandemic.