¿Por qué se ha empleado la vacuna
de Sabin (OPV) si sabemos que produce casos de parálisis asociada a la vacuna?
Existen tres serotipos de poliovirus, PV1 (cepa Brunhilde,
aislada originalmente de la médula espinal de un chimpancé), PV2 (cepa Lansing,
aislada de un paciente que falleció en 1938) y PV3 (cepa Leon, aislada de una
muestra de tejido cerebral de un niño llamado Leon). La principal diferencia
entre estos tres serotipos está en una proteína de la cápside del virus,
ligeramente distinta en cada uno de ellos. El poliovirus de tipo 2 ha sido
eliminado de la naturaleza y ya no se detecta entre la población desde 1999. En
las zonas endémicas solo siguen circulando poliovirus salvajes de tipo 1 y 3.
Los dos son muy infecciosos y los dos causan poliomielitis paralítica. El de tipo 1 es la cepa de poliovirus más
difundida y la principal causa de polio en el mundo. El de tipo 3 se encuentra
solo en cantidades muy pequeñas.
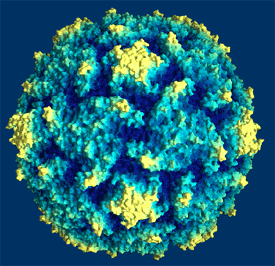
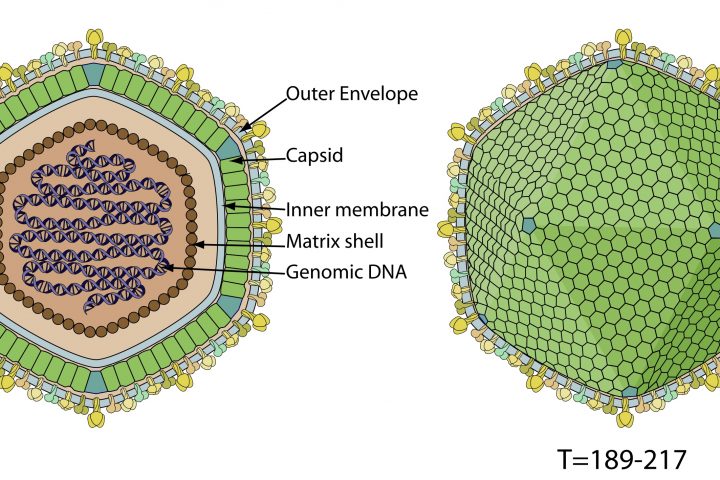
El virus de la polio es un Picornavirus. Son muy pequeños (alrededor de 30 nm de diámetro), sin envoltura, con genoma RNA monohebra de sentido positivo.
Clásicamente, existen dos vacunas contra el virus de la
polio. La vacuna inactivada desarrollada por Jonas Salk (IPV, inactivated poliovirus vaccine)
comenzó a emplearse en EE.UU. en 1955. La vacuna original consistía en los tres
serotipos del poliovirus inactivados con
formalina. El virus está destruido, no es infectivo, pero sigue siendo
inmunogénico. Si se inactiva adecuadamente esta
vacuna no causa poliomielitis. La vacuna de Salk se empleó en EE.UU. desde
1955 hasta 1960 y gracias a ella los casos de parálisis por poliomielitis
disminuyeron de 20.000 cada año a 2.500.
La otra vacuna contra la polio fue desarrollada por Albert Sabin y es una vacuna viva atenuada. Sabin obtuvo su
vacuna inactiva replicando varias veces los tres serotipos del poliovirus en
diferentes animales y células. La vacuna de Sabin, pese a estar compuesta de virus vivos atenuados, fue diseñada
para administrarse de forma oral, por lo que se conoce como la vacuna oral de la polio (OPV, oral
poliovirus vaccine). Como ocurre durante la infección natural con el
virus salvaje de la polio, los virus de
la vacuna de Sabin también se replican en el intestino y se excretan en las
heces.

Se sabe que en un número muy pequeño de personas, esta
vacuna puede causar poliomielitis, lo que se conoce como parálisis asociada a la vacuna, a diferencia de la vacuna inactiva
de Salk que no causa la enfermedad. Se calcula que ocurre un caso de parálisis asociada a la vacuna por casa 2,9 millones de
dosis. Debido a esto, el empleo de esta vacuna ha sido revisado y
cuestionado en varias ocasiones. Sin embargo, siempre se ha decidido que a
pesar del riesgo asociado a esta vacuna, compensaba su uso porque esta vacuna
OPV, a diferencia de la IPV, tiene un mayor
poder de protección en personas no inmunizadas, se administra vía oral no por inyección, induce una inmunidad protectora a nivel de mucosas mayor
y la inmunidad probablemente sea definitiva.
La vacuna OPV comenzó a ensayarse en humanos en 1954. En un
principio hubo cierto rechazo en EE.UU., pero un comité internacional de la OMS
recomendó que se ensayará en varios países en 1957. En 1958 se administró a
200.000 niños en Singapur durante un brote de polio, después a 140.000 niños en
Checoslovaquia y a finales de 1959 a cerca de 15 millones de personas en la
Unión Soviética. Para mediados de los años 60 se calcula que se vacunaron con
la OPV cerca de 100 millones de personas
en la Unión Soviética, Checoslovaquia y Alemania de este. Durante todos esos
años no se reportó ningún efecto
secundario. Esto convenció a otros países, y la vacuna IPV fue finalmente
sustituida por la OPV como vacuna de rutina contra la poliomielitis.

Sin embargo, tan pronto como comenzó su uso masivo en EE.UU.
comenzaron a describirse algunos casos de parálisis asociada a la vacuna. Hubo
dudas de si estos casos eran realmente debidos a los virus atenuados de la
vacuna o a virus salvajes. En los años 80, gracias al desarrollo de los métodos
de secuenciación fue posible comparar las secuencias del DNA de los genomas de
las cepas vacunales, cepas salvajes originales y las de los virus aislados de
pacientes con parálisis asociada a la vacuna. Los resultados demostraron los genomas de los virus aislados de
pacientes con parálisis asociada a la vacuna derivaban de las cepas vacunales
de Sabin y no de poliovirus salvajes.
Hoy sabemos que los pacientes que reciben la vacuna OPV al
cabo de unos días excretan virus más
neurovirulentos que las cepas vacunales. Esta evolución hacia formas más
virulentas ocurre durante la replicación de las cepas vacunales en el intestino,
donde los genomas virales sufren mutaciones
y recombinaciones que eliminan las mutaciones que disminuyen la virulencia
y que fueron seleccionadas en los distintos pases que realizó Sabin en
distintos huéspedes para obtener las cepas de la vacuna atenuada.
Si la incidencia de polio es muy alta, como la OPV es más
efectiva en la eliminación del virus salvaje y más fácil de administrar que la
IPV, se podría admitir el riesgo de los pocos casos de parálisis asociada a la
vacuna. Sin embargo, desde que en 1988 la OMS comenzó su iniciativa mundial
para la erradicación de la polio y conforme
ha ido disminuyendo la incidencia de enfermedad, se hace más difícil justificar
el uso de la OPV. En EE.UU. en el año 2000, la vacuna IPV ha vuelto a
sustituir a la OPV y como consecuencia ya no hay casos de parálisis asociada a
la vacuna en ese país. Ahora que se está próximo a erradicar la polio del
planeta, estos casos de parálisis asociada a la vacuna pueden poner en peligro
las campañas de vacunación. Por eso, la
OMS recomienda una transición global hacia la vacuna IPV, continuando con
una estrecha vigilancia epidemiológica.
Según comenta Vicent Racaniello (1), virólogo que lleva
trabajando con el virus de la polio desde 1979, no se entiende por qué no se describió ningún caso de
parálisis asociada a la vacuna en los ensayos masivos con la OPV que se
realizaron en la Unión Soviética en los años 60. Si se hubieran descrito
algún caso, muy probablemente la vacuna OPV no hubiera sido seleccionada para
las campañas de vacunación masiva. El uso global de esta vacuna ha conseguido
prácticamente eliminar la poliomielitis paralítica del planeta. Con la vacuna
IPV habríamos evitado los pocos casos de parálisis asociada a la vacuna, pero ¿se habría conseguido el mismo efecto a nivel
global? Nunca sabremos la respuesta.
NOTA: Actualmente, sólo quedan dos países en el mundo con
polio endémica Afganistán y Pakistan y en lo que va de año ha habido solo 41
casos de polio. Más info: Polio Global Eradication Initiative
Los datos de esta entrada se han obtenido en su mayoría de Why do we still use Sabin poliovirus vaccine? Virology blog (V. Racaniello)
(10/9/2015)