Hace un año escribí un artículo titulado del mismo modo Diez buenas noticias sobre el coronavirus. El objetivo era mostrar que la ciencia, el conocimiento y la cooperación son fundamentales para luchar contra la pandemia. No sabemos qué ocurrirá en los próximos meses y las nuevas variantes genéticas son motivo de incertidumbre, pero un año después el mensaje es el mismo: los avances de la ciencia nos animan a ser optimistas y a ver “la botella medio llena”.
1. Hay más artículos sobre SARS-CoV-2 y COVID-19 que sobre malaria.
Hace un año nos asombrábamos que en poco más de un mes desde que se notificaron los primeros casos ya había más de 164 artículos científicos en PubMedsobre el nuevo virus y la enfermedad. Ahora esa cifra se ha multiplicado por más de 600, superando los 100.000 artículos, más que los que aparecen bajo el epígrafe de “malaria”, por ejemplo. Existen registrados más de 4.800 estudios en curso sobre tratamientos y vacunas. Sabemos más de SARS-CoV-2 y COVID-19 que de otras enfermedades que llevamos lustros estudiando.
Puedes consultar:
The Medical Letter on Drugs and Therapeutics (Treatments considered for COVID-19).
COVID-19 Global literature on coronavirus disease, WHO.
COVID-19 Vaccine & Therapeutics Tracker.
2. Más de 200 nuevas vacunas.
Hace un año se destacaba que había ocho nuevos proyectos sobre vacunas contra el coronavirus SARSCoV-2. Según el portal bioRENDER son más 195 candidatos, al menos 71 ya en ensayos clínicos, empleando todo tipo de tecnologías: virus vivos atenuados, virus inactivados, subunidades de proteínas, vectores virales recombinantes, partículas similares a virus (VLP), DNA, RNAm, etc. Jamás se había invertido tanto dinero y había habido tanta colaboración para el desarrollo de vacunas entre entidades públicas, privadas, centros de investigación, universidades, farmacéuticas, empresas, ONGs. Algunos proyectos se han abandonado (como la propuesta del Imperial College London/Morningside Ventures basada en RNA auto-replicante, las de Merck/ Themis Bioscience/Institut Pasteur y Merck/ IAVI basadas vectores virales recombinantes, o la de la universidad australiana de Queensland que combinaba proteínas con adyuvantes), pero otras ya están autorizadas por la OMS: Pfizer/BioNTech y Moderna con tecnología RNAm, AstraZeneca/Oxford y Sputnik V con tecnología de adenovirus recombinantes y la china Sinopharma, con coronavirus inactivos. Al menos otras 20 vacunas están ya en ensayos clínicos de fase III y en los próximas semanas/meses podrán ser aprobadas, si los resultados son satisfactorios.
Puedes consultar:
Draft landscape and tracker of COVID-19 candidate vaccines.
Challenges in ensuring global access to COVID-19 vaccines: production, affordability, allocation, and deployment. The Lancet, February 12, 2021.
Coronavirus Vaccine Tracker (New York Times).
3. Las vacunas de RNAm son muy seguras.
Uno de los posibles efectos graves de las vacunas es la anafilaxis, una reacción alérgica que pueda llegar a ser mortal y que ocurre normalmente al poco tiempo de administrar la vacuna. Se han analizado datos del primer mes de vacunación en EE.UU., donde se han administrado más de 17,5 millones de dosis (exactamente 9.943.247 de la vacuna de Pfizer/BioNTech y 7.581.429 de la de Moderna). El Sistema para Reportar Reacciones Adversas a las Vacunas (VAERS, por sus siglas en inglés) ha registrado solo 66 casos de anafilaxia (47 con la vacuna de Pfizer/BioNTech y 19 con la de Moderna). Esto supone menos de 4 casos por millón de dosis o el 0,0003% de todas las dosis analizadas. Veintiuno (el 32%) de esos 66 casos había tenido casos previos de anafilaxia por otros motivos. No se ha detectado ningún fallecimiento. Si se compara con el número de casos de COVID-19, las secuelas que deja la enfermedad y el número de fallecimientos, el beneficio que suponen las vacunas supera enormemente los posibles efectos adversos, y permite afirmar que, de momento, las vacunas de RNAm son muy seguras.
Puedes consultar:
Reports of Anaphylaxis After Receipt of mRNA COVID-19 Vaccines in the US—December 14, 2020-January 18, 2021. JAMA, February 12, 2021.
4. Las vacunas son efectivas.
Israel es el país que mayor población tiene ya vacunada. A principio de febrero, más de 3,67 millones de israelíes había recibido la primera dosis de la vacuna de RNAm de Pfizer/BioNTech, desde que comenzó la campaña en Diciembre. Esto representaba cerca del 40% de la población del país. Más del 28% había recibido además la segunda dosis. Entre los mayores de 60, más del 80% había sido vacunados. Los datos preliminares muestran que la vacunación está siendo efectiva. El número de infecciones está disminuyendo de forma significativa, especialmente entre las personas mayores de 60. En este grupo de edad, ha habido un 56% menos de infecciones y un 42% menos de hospitalizaciones y un 35% menos de fallecimientos por COVID-19 después de la segunda dosis. Los resultados con las dos dosis son excelentes: de los 523.000 israelíes vacunados con dos dosis solo hay 544 casos de COVID-19, tan solo 4 casos de COVID-19 grave y cero fallecimientos. Estos datos confirman los obtenidos en los ensayos clínicos previos.
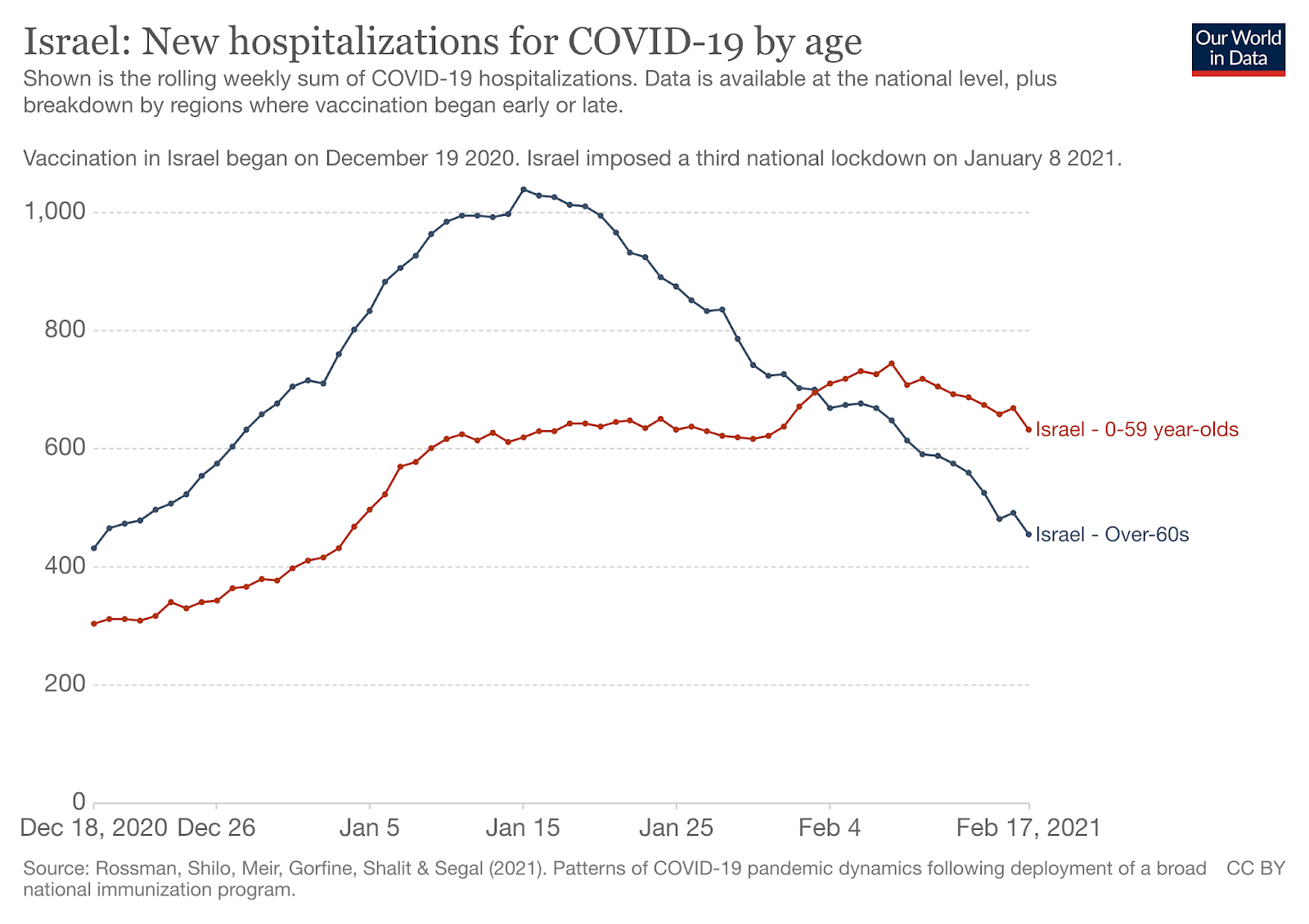
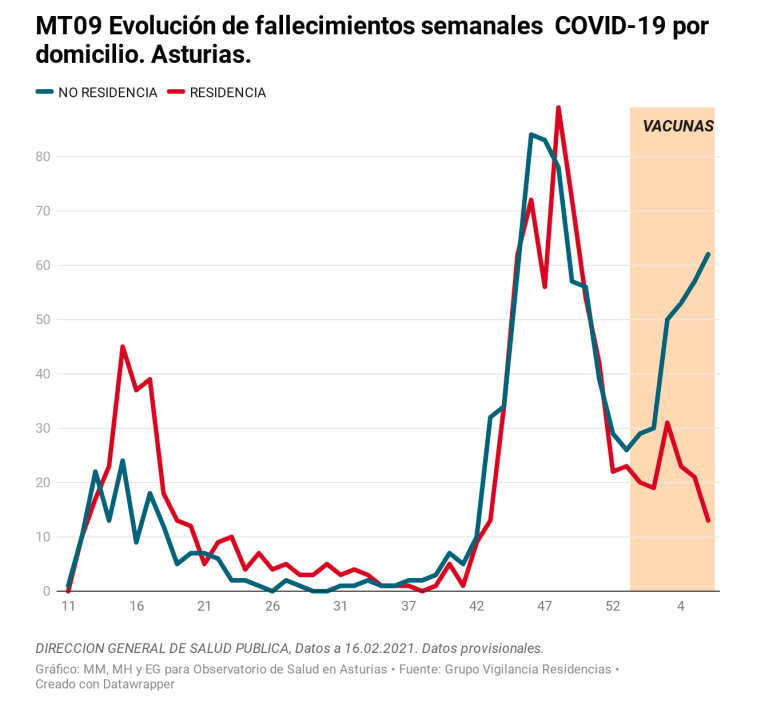
Pero no hay que irse hasta Israel, en Asturias el pasado día 15 de febrero se había sobrepasado la cifra de 2.000 personas fallecidas por COVID-19 desde el inicio de la pandemia. Entre ellas, había una gran proporción de personas con domicilio en residencias de mayores, donde el impacto ha sido muy considerable. Sin embargo, en estos momentos la situación comienza a estar relativamente controlada gracias a los esfuerzos vacunales dirigidos específicamente a las personas residentes y trabajadores que los atienden. El efecto de la vacuna queda de manifiesto al comparar la mortalidad entre personas mayores con domicilio en residencias (casi todas vacunadas) en las que desciende bruscamente y el número de fallecidos en personas con domicilio fuera de ellas (no vacunadas) entre las que aumenta considerablemente.
Y no solo eso, se acaban publicar los resultados de un estudio preliminar en Inglaterra en el que demuestran que la vacuna de RNAm de Pfizer/BioNTech es efectiva para prevenir la infección en adultos sintomáticos y asintomáticos, incluso contra la variante “británica” B1.1.7.
Puedes consultar:
Patterns of COVID-19 pandemic dynamics following deployment of a broad national immunization program, Februery 9, 2021.
Vaccinations and the impact of COVID-19 – our continuously-updated data for Israel (Our Word in Data).
Mortalidad con coronavirus en Asturias, 2020 Informe #29: 17.02.2021.
Effectiveness of BNT162b2 mRNA Vaccine Against Infection and COVID-19 Vaccine Coverage in Healthcare Workers in England, Multicentre Prospective Cohort Study (the SIREN Study). The Lancet, February 22, 2021.
5. La confianza en las vacunas aumenta.
Después de más de 160 millones de dosis de vacunas frente a la COVID-19 administradas, la confianza de la población en las vacunas va en aumento. por ejemplo, se ha realizado una encuesta a 13.500 personas de quince países de Europa, Asia y Australia entre noviembre del 2020 y enero de 2021. En el mes de noviembre, antes de que los países comenzaran a aprobar las vacunas, solo cerca del 40% de los encuestados se pondrían la vacuna contra la COVID-19 y más del 50% estaban preocupados por los posibles efectos secundarios. Para el mes de enero, más de la mitad se pondrían la vacuna y el número de personas preocupadas por los efectos secundarios había disminuido ligeramente.
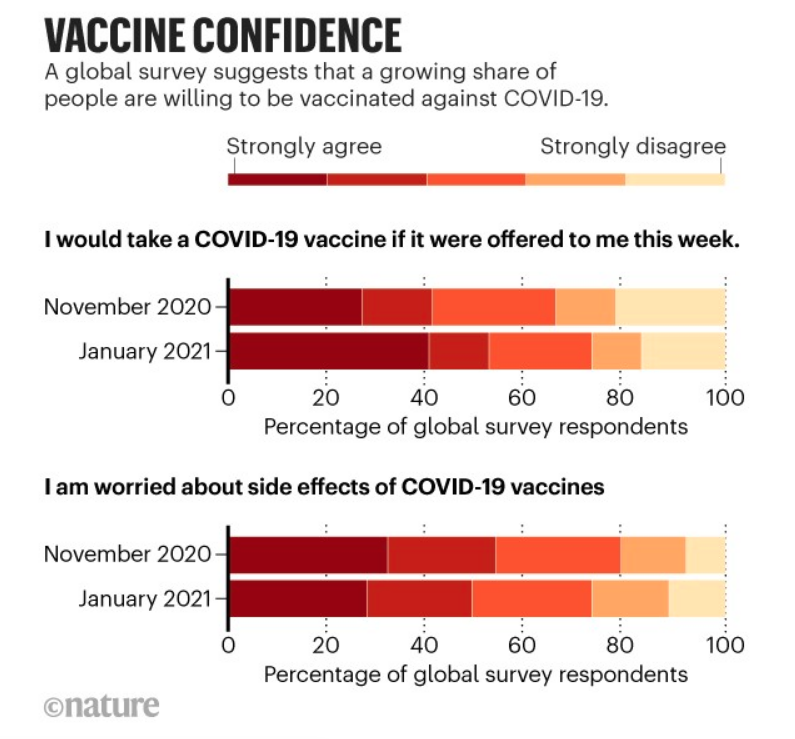
Reino Unido fue el país en el que más gente se manifestó dispuesta a vacunarse (hasta un 78% de los encuestados) y en España la proporción de gente dispuesta a vacunarse pasó de un 28% en noviembre a un 52% a mediados de enero.
Puedes consultar:
Trust in COVID vaccines is growing. Nature, February 10, 2021.
6. La respuesta inmune frente al virus dura al menos ocho meses.
Los test serológicos que miden anticuerpos frente al SARS-CoV-2 no refleja todo el potencial, la duración y la memoria de la respuesta inmune frente al virus. Conocer cuánto dura la respuesta inmune frente al virus es fundamental para determinar la protección frente a las reinfecciones, la gravedad de la enfermedad y la eficacia vacunal. Se ha comprobado que, aunque hay cierta heterogeneidad en la respuesta según cada individuo, en la mayoría de las personas en las que se ha analizado mantienen una robusta respuesta inmnune humoral (anticuerpos) y celular (linfocitos T), de hasta 6-8 meses después de la infección, independientemente de que sean leves o graves.
Puedes consultar:
Immunological memory to SARS-CoV-2 assessed for up to 8 months after infection. Science, February 5, 2021.
Persistence of SARS-CoV-2 specific B- and T-cell responses in convalescent COVID-19 patients 6-8 months after the infection. Cell, February 3, 2021.
7. Nuevos tratamientos frente a los casos más graves.
Ya sabemos que la COVID-19 es mucho más que una neumonía. Se conoce mucha más de la enfermedad y, aunque no dispongamos de momento, de un antiviral específico que inhiba el virus, hay combinaciones de tratamientos que mejoran mucho el pronóstico y reducen la mortalidad de los casos más graves: antivirales, antiinflamatorios, anticoagulantes, corticoides, inhibidores de la tormenta de citoquinas, anticuerpos monoclonales, … Existen más de 400 ensayos clínicos en curso en los que se están probando distintos tratamientos y combinaciones. Por ejemplo, según el ensayo clínico internacional Recovery, la combinación de tocilizumab (un anticuerpo monoclonal dirigido contra el receptor de la interleukina-6, aprobado para el tratamiento de la artritis reumatoide) y la dexametasona (un potente glucocorticoide sintético que actúa como antiinflamatorio e inmunosupresor), puede reducir a casi la mitad las muertes en los pacientes más graves con COVID-19.
Por otra parte, el tratamiento preventivo con anticoagulantes en pacientes con COVID-19 hospitalizados, se asocia con un 30% menos de mortalidad a 30 días, y sin efectos adversos de sangrado.
Puedes consultar:
RECOVERY trial shows tocilizumab reduces deaths in patients hospitalised with COVID-19, NIHR, February 11, 2021.
Early initiation of prophylactic anticoagulation for prevention of coronavirus disease 2019 mortality in patients admitted to hospital in the United States: cohort study, BMJ, February 11, 2021.
COVID-19 Research Registry – Treatment (ASM).
8. No hay gripe
Existía una seria preocupación sobre cómo se iba a comportar el solapamiento de SARS-CoV-2 con otros patógenos respiratorios frecuentes en los meses de invierno. No se podía descartar una situación de “tormenta perfecta” en la que coincidieran SARS-CoV-2 con otros virus, como el de la gripe o el respiratorio sincitial, que causan bronquiolitis y neumonías y son responsables de frecuentes hospitalizaciones y muertes en determinados sectores de la población más vulnerable. Se había sugerido que el riesgo de muerte en personas infectadas por gripe y SARS-CoV-2 de forma simultánea era superior que en aquellas que solo estaban infectadas por el coronavirus, especialmente en mayores de 70 años. La coincidencia de varios virus respiratorios con el SARS-CoV-2 podría haber causado una auténtica carnicería en las personas mayores.
La buena noticia es que esta temporada la gripe y otros virus respiratorios han desaparecido, tanto en los meses de junio-agosto en el hemisferio surcomo ahora en el hemisferio norte. No podemos descartar que esto pueda suponer quizá un problema el año que viene (las temporadas en las que la gripe causa mayor mortalidad suelen estar precedidas de temporadas más benignas), pero este año ha supuesto un verdadero alivio a los sistemas sanitarios.
Varias son las causas que pueden explicar este declive de la gripe. Primero conviene recordar que el SARS-CoV-2 y el virus de la gripe son virus muy diferentes.
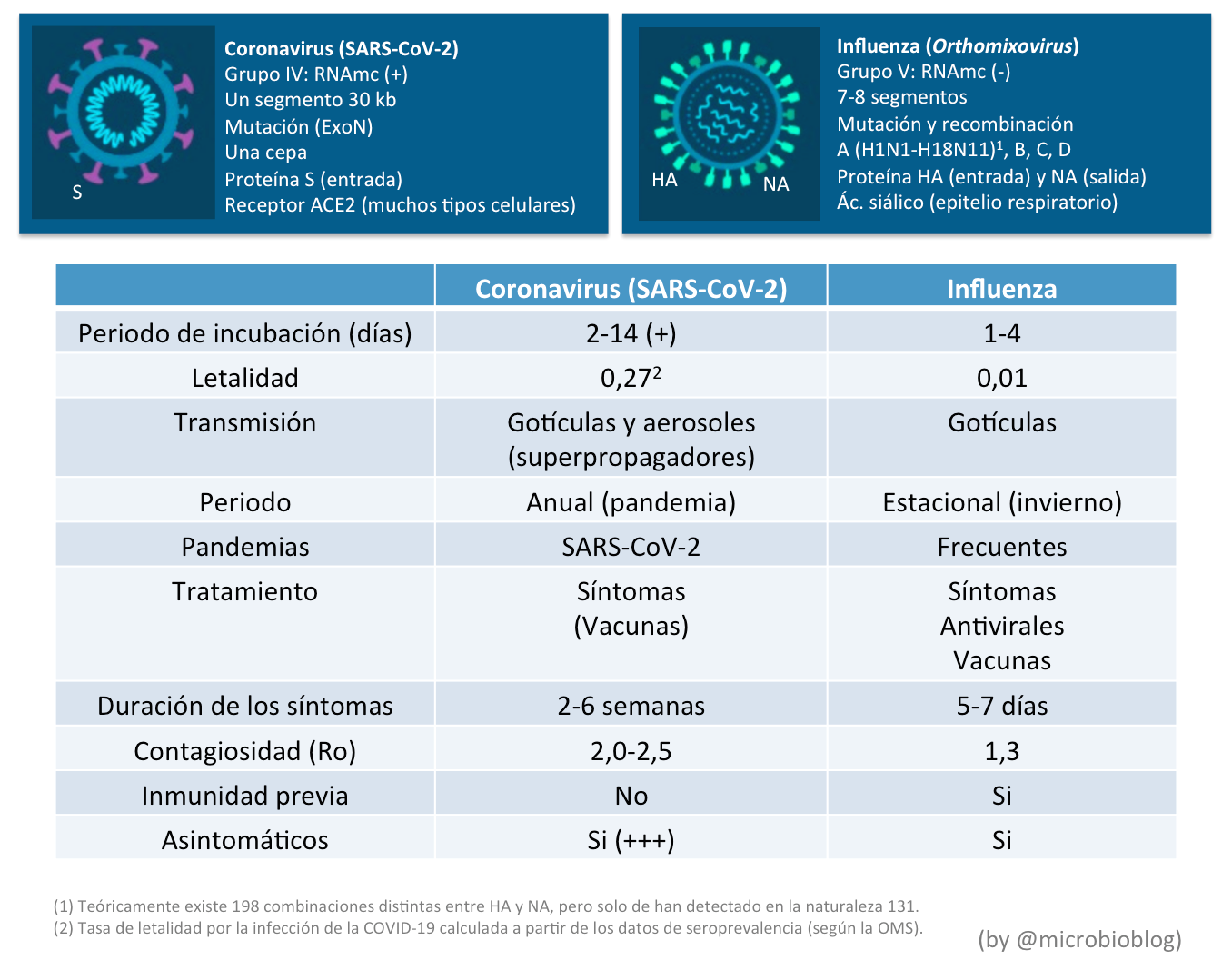
Es muy probable que el menor periodo de incubación de la gripe, la existencia de inmunidad previa, la intensa campaña de vacunación de este año, las medidas de confinamiento, disminución de viajes, uso de mascarilla, higiene, distanciamiento social, etc. hayan tenido un mayor efecto en disminuir la transmisión de este virus. Por el contrario, en la transmisión del coronavirus además influyen mucho más el efecto de los aerosoles, el papel de los superpropagadores y los asintomáticos.
9. Podemos seguir la evolución del virus a tiempo real.
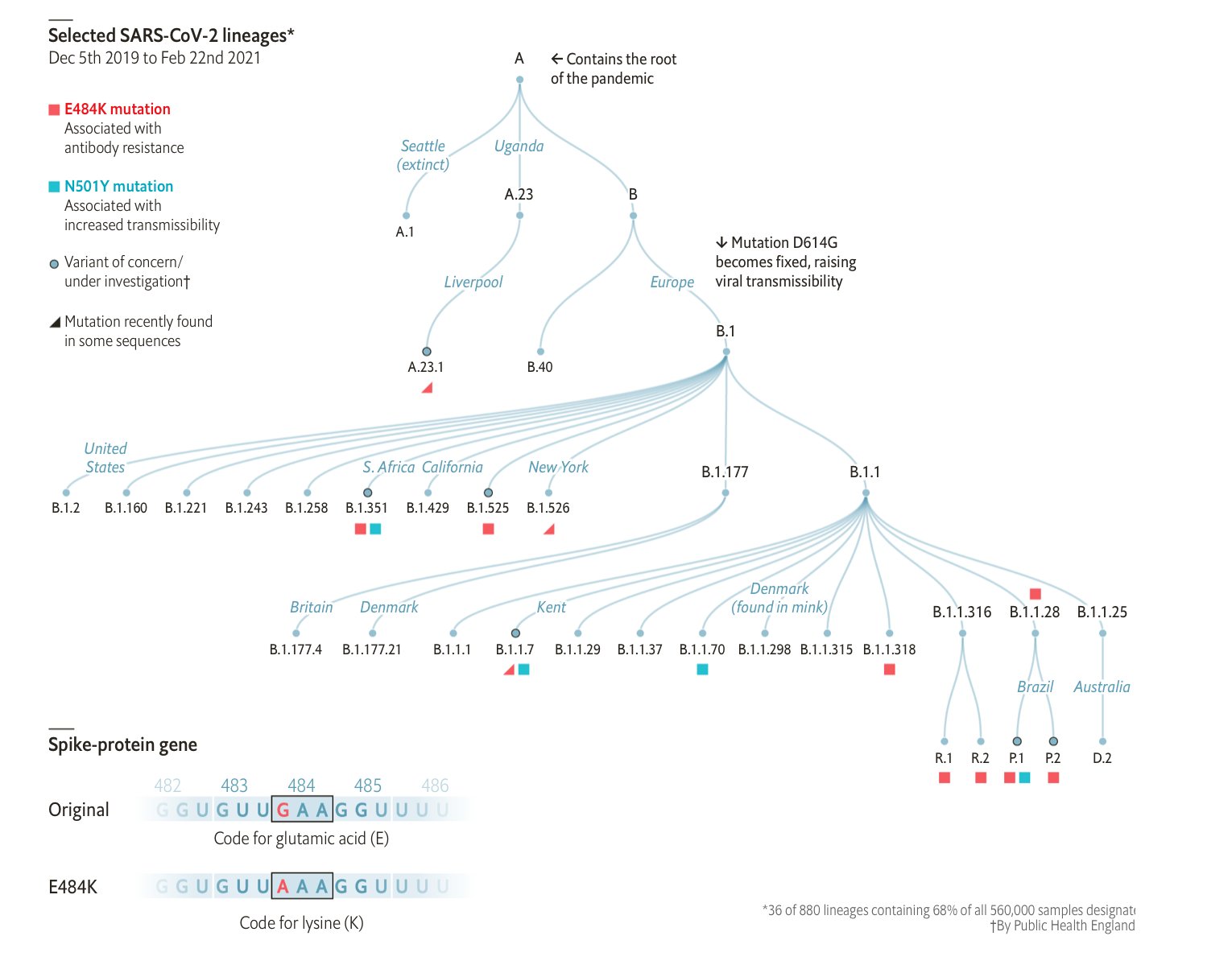
El efecto que puedan tener las nuevas variantes genéticas del SARS-CoV-2 en la vacunación y en el transcurso de la pandemia es una incertidumbre. Debido a que los cambios genéticos pueden tener un potencial efecto en cómo se comporte el virus, su análisis y seguimiento es fundamental. La buena noticia es que hoy tenemos la capacidad de seguir la evolución a tiempo real del virus y la aparición de nuevas variantes genéticas. Hay ya más de 260.000 secuencias del genoma de SARS-CoV-2 disponibles en las bases de datos. Esas secuencias provienen de otros tantos aislamientos obtenidos de muestras humanas desde febrero del año pasado hasta el momento actual. Aunque los cambios de nucleótidos son la primera fuente de variación genética del SARS-CoV-2, también se han detectado inserciones, deleciones e incluso recombinaciones.
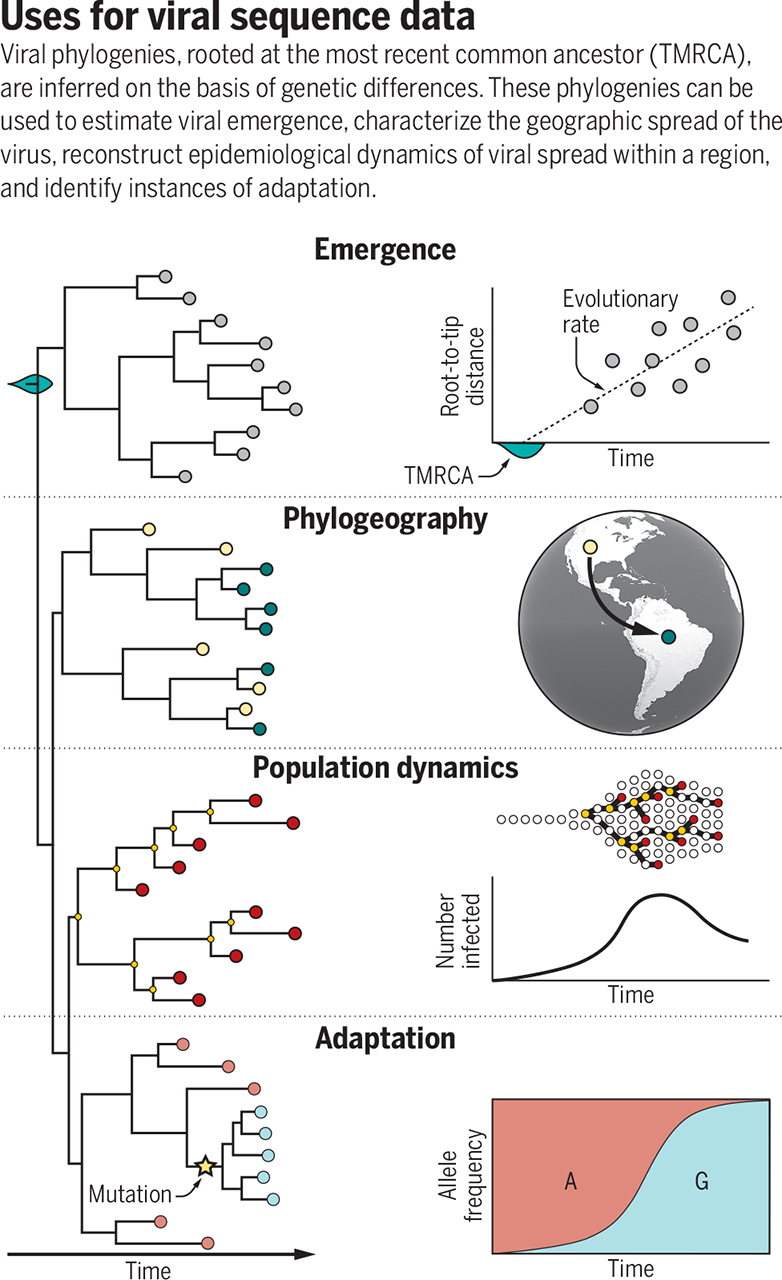
Todo esto permite hacer filogenias (relaciones de “parentesco” entre las variantes virales) que pueden emplearse para hacer estimaciones temporales (cuándo surgen nuevas variantes), caracterizar cómo se extiende geográficamente el virus, reconstruir la dinámica epidemiológica dentro de una región y analizar cómo se adaptan a lo largo del tiempo. El análisis de las secuencias del SARS-CoV-2 no tiene precedentes, en la base de datos GISAID (Global Initiative on Sharing Avian Influenza Data) son más de 580.000 datos de secuencias compartidas. Es la primera vez que se está siguiente a tiempo real la evolución de un virus pandémico.
Puedes consultar:
Insights from SARS-CoV-2 sequences. Science, January 29, 2021.
SARS-CoV-2 Proteome-3D Analysis (University of Cambridge).
CoVariants (Institute of Social and Preventive Medicine, University of Bern).
10. La pandemia a nivel mundial decrece.
No sabemos cómo se desarrollará la pandemia en los próximos meses. Dada la intensidad que ha tenido hasta ahora es probable que haya nuevas olas, pero quizá de menor intensidad. No sabemos cómo será una posible cuarta ola, ni el efecto que puedan tener las nuevas variantes genéticas que van apareciendo, pero la buena noticia es que a nivel global la pandemia en este momento decrece.
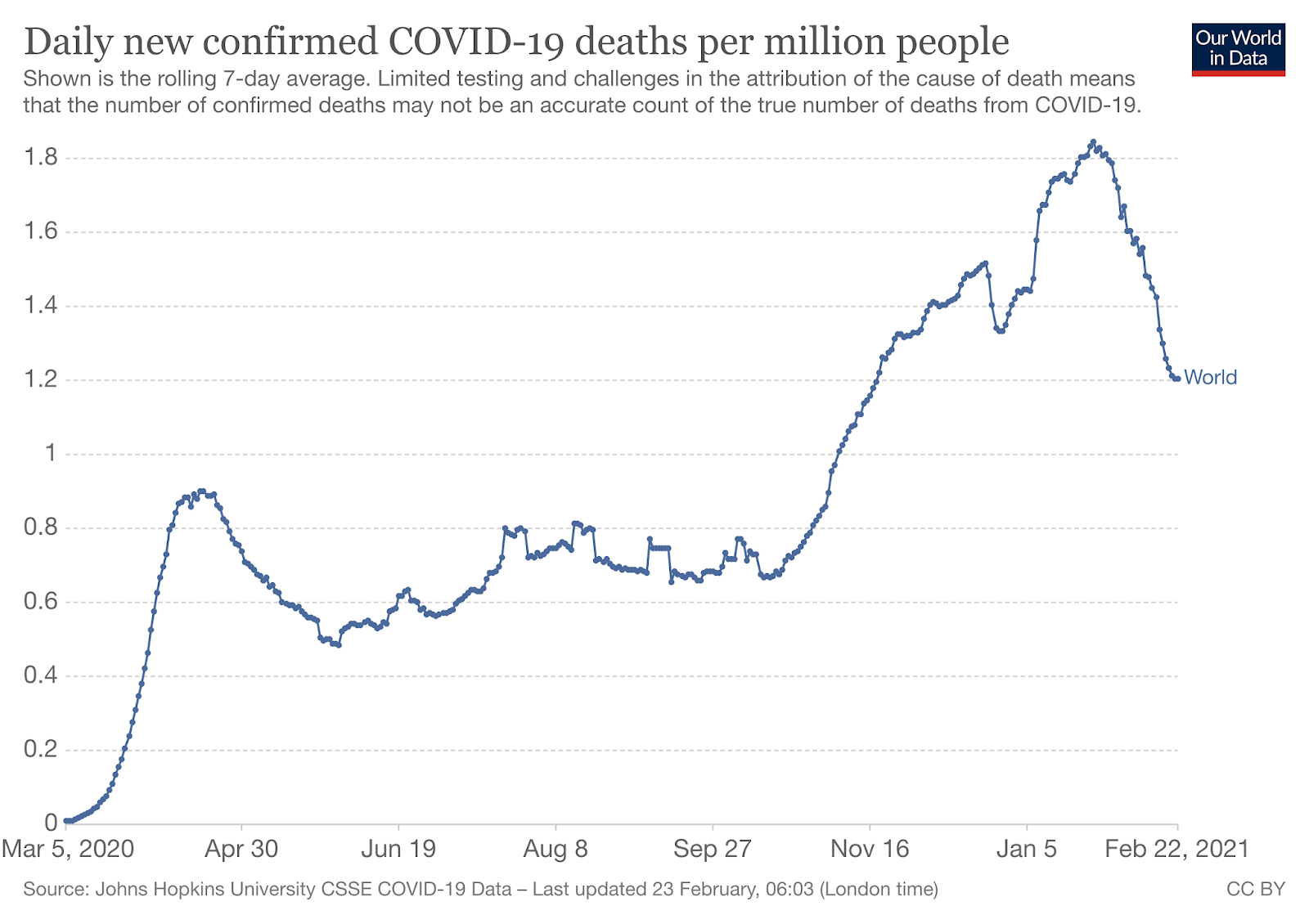
(Fuente)
Quizá sea un combinación de varios factores: el virus se comporta de forma estacional, la población va adquiriendo cierta inmunidad de grupo por infección natural o por las vacunas, quizá el virus en ese proceso natural de variación y mutación va derivando a formas menos virulentas y se va adatando a su nuevo huésped. No lo sabemos a ciencia cierta, pero de momento sigue habiendo motivo para la esperanza.






Gracias por tan excelente y actulizada recopilación con esperanzadoras noticias. Comparto tu punto de vista y subié un resumen a mi blog, invitando la lectura de tu artículo completo.
https://elblogdejorgeprosperi.com/
Excelente artículo, una vez más.
Excelente articulo . Muchas gracias Dr. Felicidades