Un problema que cada vez preocupa más a las
autoridades sanitarias de todo el mundo es la proliferación de microorganismos
resistentes a los antibióticos. Este es un problema global, que afecta a todo el mundo, independientemente
de que sean ricos o pobres, y es que los microbios no distinguen ni fronteras,
ni razas, ni economías.
Infecciones comunes que han sido tratables
durante decenios volverán a ser potencialmente mortales.
Desde que comenzó el uso
generalizado de antibióticos en los años 50, prácticamente todos los patógenos
han desarrollado algún tipo de resistencia. Algunos requieren dosis cada vez más elevadas de
antibiótico para que el tratamiento sea efectivo. Y otros han desarrollado resistencia a todos los antimicrobianos
conocidos, lo que supone un grave riesgo para la salud. Esta es la lista de las
cinco bacterias más peligrosas que se han hecho resistentes a los antibióticos
y que, si no ponemos remedio, pronto serán incurables:
1. Mycobacterium
tuberculosis multirresistente. Cada año
se describen unos 440.000 casos de personas infectadas por Mycobacterium tuberculosis multirresistente a la isoniacida y a la
rifampicina (Multi Drug Resistant
– TuBerculosis, MDR-TB), los dos antibióticos que se emplean
para tratar la tuberculosis. Unas 150.000 personas fallecen cada año porque el
tratamiento antibiótico no es efectivo. Esta bacteria multirresistente ya se ha
aislado en 64 países.
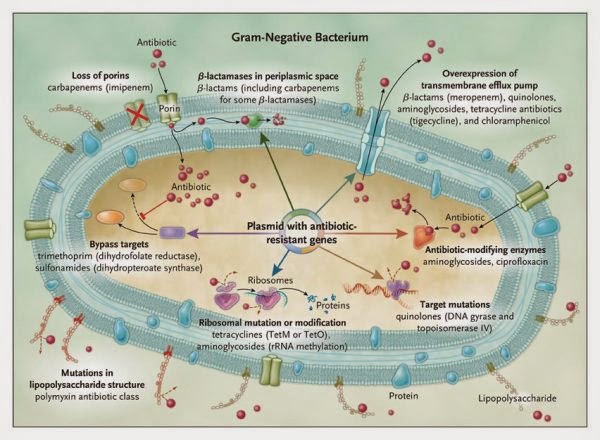
Cómo las bacterias se pueden hacer resistentes a los antibiótico.
2. Neisseria gonorrhoeae. Causa la gonorrea, una enfermedad de transmisión sexual. Esta
bacteria siempre ha desarrollado rápidamente resistencia a los antibióticos: en
los años 40 aparecieron las primeras cepas resistentes a las sulfanilamidas, en
los 80 a las penicilinas y tetraciclinas, y el en año 2007 a las
fluoroquinolonas. Actualmente el único tratamiento recomendado se limita a las
cefalosporinas denominadas de tercera generación. Pero en Neisseria gonorrhoeae la resistencia a las cefalosporinas se está
desarrollando rápidamente, y los expertos alertan que si no se controla la
extensión de esta resistencia, pronto no habrá tratamiento contra esta
enfermedad. Se ha
confirmado el fracaso del tratamiento de la gonorrea con cefalosporinas de
tercera generación en Austria, Australia, Canadá, Eslovenia, Francia, Japón,
Noruega, el Reino Unido, Sudáfrica y Suecia. Se calcula que cada año contraen
esta enfermedad más de 100 millones de personas.
La resistencia a los
antibióticos prolonga la duración de las enfermedades y aumenta el riesgo de
muerte.
3. Staphylococcus
aureus MRSA. Se calcula
que las personas infectadas por Staphylococcus aureus resistentes a la
meticilina, un tipo de penicilina, (Methicillin
Resistant Staphylococcus Aureus, MRSA) tienen una
probabilidad de morir un 64% mayor que las infectadas por cepas no resistentes.
En algunas zonas de África y América hasta un 80% de las infecciones por S. aureus son resistentes a este antibiótico.
Esta resistencia también aumenta el costo de la atención sanitaria, pues alarga
las estancias en el hospital y requiere más cuidados intensivos.
4. Klebsiella pneumoniae resistente al carbapenem. Este
antibiótico es el último recurso terapéutico contra infecciones mortales por Klebsiella
pneumoniae (una bacteria intestinal común), y la resistencia se ha
extendido a todas las regiones del mundo.
Causa importantes infecciones hospitalarias, como neumonías, infecciones
de recién nacidos y de pacientes ingresados en unidades de cuidados intensivos.
Esta resistencia hace que en algunos países este antibióticos ya no sea eficaz
en más de la mitad de las personas con infecciones por Klebsiella
pneumoniae.
5. Escherichia coli resistente a las fluoroquinolonas,
uno de los antibacterianos más utilizadas en el tratamiento de las infecciones
urinarias por esta bacteria. En los años ochenta, cuando aparecieron estos antimicrobianos,
la resistencia a ellos era prácticamente inexistente. Hoy día hay países de
muchas partes del mundo en los que este tratamiento es ineficaz en más de la
mitad de los pacientes.
Si no se toman medidas, pronto
podemos llegar a una situación similar a la que había antes del descubrimiento
de la penicilina!
Pero además existen otras bacterias que también
están desarrollando resistencia a los antibióticos y que suponen un riesgo
importante: Clostridium difficile,
Acinetobacter, Campylobacter, Pseudomonas aeruginosa, Salmonella, Shigella,
Streptococcus pneumoniae, Enterococcus o el hongo Candida resistente al fluconazol. Se calcula que en Europa cada año ocurren 25.000 muertes
por infecciones que se han hecho resistentes a los antibióticos. Para
vencer, no solo habrá que seguir investigando en la búsqueda de nuevos
antimicrobianos, si no que es necesario un uso más racional de los mismos,
evitar el abuso y reducir su empleo al mínimo necesario, dejar de emplearlos en
animales y en agricultura y realizar los diagnósticos de forma más rápida y
precisa.
Para saber más:
– Resistencia a los antimicrobianos (OMS)
– Informe mundial de la OMS sobre la resistencia a los antibióticos: grave amenaza para la salud pública en todo
el mundo
– Antibiotic resistance: an ecological perspective on an old problem
(American Society for Microbiology,
en inglés)
– Mapas sobre la evolución de la resistenciaa los antibióticos en Europa desde 1998 hasta 2012 (European Centre of
Disease Prevention and Control, ECDC).
– Día europeo para el uso prudente de los antibióticos (European Centre of Disease Prevention and
Control, ECDC).









Hola, me gustaria saber las tasas de infecciones o muertes por año de cada una de las bacterias. Seria de mucha ayuda. ¡Gracias!
Moco! 😀 :"D n.n
8==D
Gracias a ti e podido hacer un trabajo de biologia GRACIAAAAAAAS deverias poner para dar like yo sin duda te lo daria 😉
como que juegas varias horas al Plague Inc y una aparece en esta pagina y te arrepientes (no se tomen mal el chiste)
muy buena información:)